 ��{�͖Ö@ ��{�͖Ö@
 �@�Ǐy���Ǝv���Ă��A���u�����ɁA�����Ɏ��Â��邱�Ƃ��d�v�ł��B��t������@���w�����ꂽ��A�]���悤�ɂ��Ă��������B���@����A���a�����ɑ�Ȉ��Â𐳂�����邱�Ƃ��ł��A�Ǐ}�ς��Ă��K�Ȏ��Â����܂��B��p���K�v�ȏꍇ�A������ɓ����Ă���葫�̖�Ⴢ⌾���Q�Ȃǂ̌��ǂɑ��郊�n�r���Ȃǂ����܂��B �@�Ǐy���Ǝv���Ă��A���u�����ɁA�����Ɏ��Â��邱�Ƃ��d�v�ł��B��t������@���w�����ꂽ��A�]���悤�ɂ��Ă��������B���@����A���a�����ɑ�Ȉ��Â𐳂�����邱�Ƃ��ł��A�Ǐ}�ς��Ă��K�Ȏ��Â����܂��B��p���K�v�ȏꍇ�A������ɓ����Ă���葫�̖�Ⴢ⌾���Q�Ȃǂ̌��ǂɑ��郊�n�r���Ȃǂ����܂��B
�@���nj�A�Ǐs����ȋ}�����A����ȏ�͐i�s���Ȃ��Ȃ������ɕ��ނł��܂��B
�@��p���K�v�Ȕ]�����j��ɂ�邭�������o���������A�قƂ�ǂ̏ꍇ�A�Ǐ�ɉ��������ȓI�ȖÖ@�����C���ƂȂ�܂��B
 �]�o���̎��� �]�o���̎���
�@�������ɂ��]�o���́A�傫�ȏ��]�o���A�]���������]�����傫���Ȃ��Ă����ǐ������� �Ȃǂ������A���ȓI���Â������ƂȂ�܂��B �Ȃǂ������A���ȓI���Â������ƂȂ�܂��B
�@�d�ǂ̏ꍇ�A��p���s���Ă��A�Q�������A�A����ԂɂȂ��Ă��܂����Ƃ������ł��B�~����ړI�Ƃ���ȊO�́A��p�͍s���܂���B
�@�ׂ��j���g���Č�����z�����錌��z���p������܂��B���ȓI���Âƌ���z���p�ŁA�ǂ��炪���ʓI���A�܂����_�͏o�Ă��܂���B
 �]�[�ǂ̎��� �]�[�ǂ̎���
�@�]�[�ǂł��A�قƂ�ǂ����ȓI���Â��s���܂��B����A����]�A�]�ꓮ���̂悤�ȑ����]���ǂɌ������l�܂��Ă��A6���Ԉȓ��Ȃ�A�J�e�[�e�������Ǔ��ɑ}�����A�l�܂����������ŗn�������Â��s���܂��B���ǂ���3���Ԉȓ��Ȃ�A����n���t-PA��Ö����˂��܂��B
�@������70%�ȏ�̋�����A�ׂ��Ȃ��Ă�������̏��t��������������������E���p�����邱�Ƃ�����܂��B
�@���Â͑�����Α����قǁA���ʂ����҂ł��܂��B�a�@�̐ݔ��A����̐l���A����Ԑ��A���ԓI����Ȃǂ����邽�߁A�ǂ̕a�@�ł��œK�Ȏ��Â�����킯�ł͂���܂���B
�@ �}�����̎��� �}�����̎���
�@�]���Ǐ�Q���N�����Ă���2�T�Ԉȓ��́A�}�����ƌĂ�܂��B
�@�Ǐ��肹���A�����ɓ��@���A���Â��J�n���邱�Ƃ��d�v�ł��B�S�g�Ǐ�����P�����邽�߂̑S�g�Ǘ��ƁA�]�̕a�ς����P������Ö@�����S�ɂȂ�܂��B
�@�@ �S�g�Ǘ� �S�g�Ǘ�
�@�\���ɐH�����Ƃ�Ȃ����߁A�E����ԂɂȂ�₷���Ȃ�܂��B�_�H�Ő����Ɖh�{��⋋���A�K�v�Ȗ�܂������ɒ������܂��B�X���⍨���ňӎ���Ԃ�����������A������Q�Ȃǂň��H�����Ƃ�Ȃ��ꍇ�A�`���[�u��@�o����݂ɒʂ��āA�h�{�i�o�@�o�ljh�{���j���܂𒍓����܂��B
�@�݂̈��ɉ�����āA���e�����H���ɋt�����A�C�ǂɓ����Ē���������A�x�����N�����\��������܂��B�݂̒��̈��������邽�߂ɂ��A�`���[�u�͈݂̒��ɗ��u���Ă����܂��B
�@�ċz��Ԃ������A�̓����_�f�s���ɂȂ��Ă���ꍇ�A�_�f�}�X�N��A�@�o���Ƀ`���[�u�����āA�̓��Ɏ_�f�𑗂荞�݂܂��B�_�f�s�����Ђǂ��ꍇ�A�`���[�u������@�o����C�ǂɓ���A��C�̒ʂ蓹���m�ۂ��A�l�H�ċz����g�p���܂��B
�@�A���ւ�����ꍇ�A�A�������N���܂ŃJ�e�[�e����}�����A�A��̊O�ɔr�o�����铱�A���s���A�A�ʂ�A�̏�Ԃ��������܂��B���A�𑱂��Ă���ƍۊ������N�����₷���̂ŁA�A�������܂߂ɐ@���Ȃǂ��āA��ɐ�����ۂ��܂��B�ӎ����͂����肵�Ă�����A���߂Ɏ��͂Ŕr�A�ł���悤���N���P�����J�n���A�J�e�[�e�����܂��B
�@�@ �Ö@ �Ö@
�@�}�����ɂ͒��x�̍��͂����Ă��]���ނ��ޔ]����ŁA�]���������Ȃ�܂��B�]���~����E�Z�������A����g�p���܂��B�ӎ���Ԃ������A���ɂ�q�f�������ACT�Ŕ]�����������Ƃ��킩�����ꍇ�A�����ɔ]���~������g���܂��B
�@�]�����ŏǏi�s���Ă���ꍇ�A������n��������n���A���t���ł܂�ɂ������Č������ł���̂�\�h����R�ÌŖ�A�����ÏW�}����A�R�g�����r����Ȃǂ��g���܂��B
�@�]�̌����ʂ́A�ʏ�Ȃ�Ό����ɍ��E����邱�ƂȂ��A���͈͓̔��ŕK�v�ʂ��ۂ���鎩�����ߔ\������܂��B�]���Ǐ�Q�Ŕ]����Q�����ƁA�������ߔ\���j��A�������オ��A�]�̌�����ۂƂ��Ɛ����I�������N����܂��B�����𐳏�l�܂ʼn�����ƁA�]�֗���錌���ʂ���������̂ŁA�}�����ɂ͍����ǂ̎��Â̂��߂Ɍ����������Ȃ�������Ȃ��ꍇ�������A�~����͎g���܂���B�������ُ�ɍ����ƁA�]����̂��ߌ����ʂ���������̂ŁA�ꎞ�I�ɍ~������g���܂��B
�@�X�g���X���݁E�\��w����� ���������邱�Ƃ�����̂ŁA�h�~���邽�ߍR��ᇖ���g���܂��B ���������邱�Ƃ�����̂ŁA�h�~���邽�ߍR��ᇖ���g���܂��B
�@�吺���o���Ė\�ꂽ��A�N������ăx�b�h���痎������]�|����댯������A�g�̂�}�����邽�ߒ��Ö���g���܂��B�s����������������A�s��������ꍇ�A���_�����␇������g���A�X�g���X���y�������Â�ۂ��܂��B
�@�z�����N���Ă�����A�N����\��������ꍇ�A�R����������g�p���܂��B��p�ł��Ȃ���A�_�H�Ò����܂��B
�@ �������̎��� �������̎���
�@���ǂ���2�T�Ԉȏ�o�߂���A�Ǐ�͈��肵�܂��B�Ĕ��⍇���ǂ��Ȃ��A���nj�4�T�Ԉȏ�o�߂���A�Ǐ������Ȃ��������Ɉڍs���܂��B
�@�������ɂ́A�Ǐ�ɉ�������܂̎g�p�ƁA�]�[�ǂ��N�����������ƂȂ�a�C�̎��Â����S�ɂȂ�܂��B
�@�@ �Ö@ �Ö@
�@�Ĕ���\�h���邽�߁A�K�v�ɉ����Č����ÏW�}����A�ÌŖ���g���܂��B�]�[�ǂŌ��ǂ��l�܂������ʁA�]�o���Ō���ł������ʁA���̎��ӂ́A�����ʂ��������Ă��邽�߁A�����ʂ�������]�z���P����g���܂��B
�@�����̖�́A���ǂŋN���铪�ɁA���d���A�߂܂��A���т�A�ӗ~�ቺ�A�}����ԂȂǂ��A���P������ʂ�����܂��B
�@�@ ���������̎��� ���������̎���
�@�������A���A�a�A�S���a�A�����ُ�ǁA�����ǂȂǁA�����ƂȂ����a�C�̎��Â����܂��B�Ĕ���\�h���邽�߂ɁA��Ȏ��Âł��B
�@�]����ᎁA�]���Ö���`�Ȃǂ̏ꍇ�A���Âɂ͎�p���K�v�ɂȂ�܂��B
�@�^�o�R���z���l�́A�։������܂��B
 ���ǂ̎��� ���ǂ̎���
�@�]���Ǐ�Q����ŁA�ӎ����Ȃ��悤�ȏꍇ�A�����D�悳��܂��B
�@�Ĕ��̉\�����Ȃ��Ȃ�A�����ŐH�����ł��A������Ȃ���ԂȂ�A�����Ö@�͌���Ö@�Ɠ������A����ȏ�̌��ʂ�����A�ϋɓI�Ɏg�p���ėǂ��ƍl�����Ă��܂��B
�@�����Ö@�ł́A�����~����p�A������Ӊ��P��p�ȂǁA�]���Ǐ�Q�̊댯���q�����P���邱�Ƃ��ł��܂��B���ǂƂ��Ă̋����A���ɁA���d�A���Â�A�߂܂��Ȃǂ̏Ǐ���A�y�������p������܂��B
|
 �]���Ǐ�Q�E�]�������Ăǂ�ȕa�C�H
�]���Ǐ�Q�E�]�������Ăǂ�ȕa�C�H ��ʓI�ɂ͔]����
��ʓI�ɂ͔]����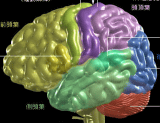 �@��ʓI�ɔ]�����ƌĂ�܂����A��w�p��ł͂���܂���B
�@��ʓI�ɔ]�����ƌĂ�܂����A��w�p��ł͂���܂���B �Â�����m���Ă���a�C
�Â�����m���Ă���a�C ���҂���͑�����
���҂���͑�����![]() �ɂ�鎀�S�Ґ����������Ă��邽�߂ŁA�]�[��
�ɂ�鎀�S�Ґ����������Ă��邽�߂ŁA�]�[��![]() �A���������o��
�A���������o��![]() �ɂ�鎀�S�Ґ��́A���܂茸�����Ă��܂���B
�ɂ�鎀�S�Ґ��́A���܂茸�����Ă��܂���B ���҂���̊���
���҂���̊��� ����҂ɑ����S�����]�[��
����҂ɑ����S�����]�[��![]() ���A����ƂƂ��ɁA�����ɑ�������̂������ƍl�����Ă��܂��B
���A����ƂƂ��ɁA�����ɑ�������̂������ƍl�����Ă��܂��B
 ����҂ɏ��Ȃ��]�o��
����҂ɏ��Ȃ��]�o�� �@�]���Ǐ�Q�̑�\�I�Ȃ��̂́A
�@�]���Ǐ�Q�̑�\�I�Ȃ��̂́A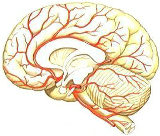 �@�]�͕��ʂɂ���āA�����Ă���@�\���قȂ�܂��B��1400g����A�������炢�̏d����������A�̑��Ƃ͑傫���قȂ�܂��B
�@�]�͕��ʂɂ���āA�����Ă���@�\���قȂ�܂��B��1400g����A�������炢�̏d����������A�̑��Ƃ͑傫���قȂ�܂��B �@�ő�̌����́A�������Ɖ���ł��B
�@�ő�̌����́A�������Ɖ���ł��B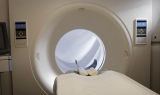 �@�댯���q�̑����́A�ȒP�Ȍ����Œ��ׂ邱�Ƃ��ł��܂��B
�@�댯���q�̑����́A�ȒP�Ȍ����Œ��ׂ邱�Ƃ��ł��܂��B �@�Ǐy���Ǝv���Ă��A���u�����ɁA�����Ɏ��Â��邱�Ƃ��d�v�ł��B��t������@���w�����ꂽ��A�]���悤�ɂ��Ă��������B���@����A���a�����ɑ�Ȉ��Â𐳂�����邱�Ƃ��ł��A�Ǐ}�ς��Ă��K�Ȏ��Â����܂��B��p���K�v�ȏꍇ�A������ɓ����Ă���葫�̖�Ⴢ⌾���Q�Ȃǂ̌��ǂɑ��郊�n�r���Ȃǂ����܂��B
�@�Ǐy���Ǝv���Ă��A���u�����ɁA�����Ɏ��Â��邱�Ƃ��d�v�ł��B��t������@���w�����ꂽ��A�]���悤�ɂ��Ă��������B���@����A���a�����ɑ�Ȉ��Â𐳂�����邱�Ƃ��ł��A�Ǐ}�ς��Ă��K�Ȏ��Â����܂��B��p���K�v�ȏꍇ�A������ɓ����Ă���葫�̖�Ⴢ⌾���Q�Ȃǂ̌��ǂɑ��郊�n�r���Ȃǂ����܂��B �@�葫�̖�Ⴢ₵�т�ƌ������^����Q�⊴�o��Q�A�����Q�A�����]�@�\��Q�Ȃǂ��N����܂��B���nj㐔�T�ԁ`�������ԂɁA���t�����]�̎��R�ɔ����Čy�����邱�Ƃ�����܂��B�����������̊��҂���ł́A���ǂ̂��߁A���퐶������A�ړ�����s�A�R�~���j�P�[�V�������ȑO�̂悤�ɂł��Ȃ��Ȃ��Ă��܂��܂��B
�@�葫�̖�Ⴢ₵�т�ƌ������^����Q�⊴�o��Q�A�����Q�A�����]�@�\��Q�Ȃǂ��N����܂��B���nj㐔�T�ԁ`�������ԂɁA���t�����]�̎��R�ɔ����Čy�����邱�Ƃ�����܂��B�����������̊��҂���ł́A���ǂ̂��߁A���퐶������A�ړ�����s�A�R�~���j�P�[�V�������ȑO�̂悤�ɂł��Ȃ��Ȃ��Ă��܂��܂��B �@�y���Ǐ�ł����Ă��A�]���Ǐ�Q��������Ȃ��Ǝv������A1��1�b�ł������A����̂���a�@�֍s�����Ƃ��d�v�ł��B
�@�y���Ǐ�ł����Ă��A�]���Ǐ�Q��������Ȃ��Ǝv������A1��1�b�ł������A����̂���a�@�֍s�����Ƃ��d�v�ł��B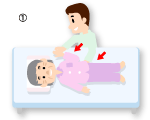 �@�~�}�Ԃ��ĂсA1��1�b�ł������]�����̐���̂���a�@�ɔ������邱�Ƃ��d�v�ł����A�~�}����������܂ł̊ԁA�ł��邱�Ƃ͂���Ă����܂��傤�B
�@�~�}�Ԃ��ĂсA1��1�b�ł������]�����̐���̂���a�@�ɔ������邱�Ƃ��d�v�ł����A�~�}����������܂ł̊ԁA�ł��邱�Ƃ͂���Ă����܂��傤�B